Стресс и сон
С. П. Маркин, доктор медицинских наук
ВГМУ им. Н. Н. Бурденко, Воронеж
ВГМУ им. Н. Н. Бурденко, Воронеж
Стресс — физиологическая нейрогормональная реакция на внешние и внутренние воздействия, направленная на ликвидацию последствий действия «повреждающих» факторов, приводящая к нарушению интегративной деятельности мозга и других систем организма, а вследствие этого и к снижению тех или иных функциональных возможностей человека. Впервые физиологический стресс описал Ганс Селье. Он считал, что «полная свобода от стресса означает смерть».
Стресс может быть вызван тремя основными причинами:
- если желания человека не совпадают с его возможностями; - Это фрустрация: состояние психического напряжения (обструкции) от препятствий в реализации желания, намерения... А.С.
- если внешние обстоятельства таковы, что человеку приходится менять всю свою жизнь;
- если на человека действуют внешние, необычайно агрессивные факторы, связанные с угрозой для жизни.
Ганс Селье описал три стадии стресса:
- «реакция тревоги» (сопровождается мобилизацией нейроэндокринных механизмов (повышается секреция андренокортикотропного гормона (АКТГ), адреналина, глюкокортикоидов));
- «стадия сопротивляемости» (характеризуется восстановлением равновесия между ката- и анаболическими реакциями (повышается секреция таких анаболических гормонов, как соматотропный гормон и инсулин));
- «стадия истощения» (развивается при исчерпании адаптивных резервов (исходом может быть срыв адаптивных механизмов, развитие болезни или даже смерть)).
Причины стрессов (или стрессоры) делят на две группы: физические и психические. Соответственно различают стрессы физиологические и психоэмоциональные. При этом в одних и тех же условиях у разных людей стрессы могут протекать по-разному, что, в первую очередь, определяется адаптационными возможностями конкретного человека. Необходимо отметить, что важная роль в деятельности антистрессорных механизмов человеческого организма отводится сну.
Сон — это особое генетически детерминированное состояние организма, характеризующееся закономерной последовательной сменой определенных полиграфических картин в виде циклов, фаз и стадий. В течение одной ночи человек обычно проходит 4–6 циклов сна, состоящих из различных стадий, для которых характерно определенное количество соответствующих фаз сна (один такой цикл длится приблизительно 90 минут). В структуре сна выделяют фазу медленного сна (анаболическая функция) и фазу быстрого сна (переработка информации, создание программы поведения) [3]. Так, по образному выражению И. П. Павлова, «сон — выручатель нервной системы». Периоды сна и бодрствования у человека сменяются с циркадной периодичностью. Период циркадных ритмов обычно близок к 24 часам. Гормоном, регулирующим циркадную активность организма, является мелатонин.
В настоящее время именно адаптационная (антистрессорная) система сна и определяет степень резистентности организма к различным стрессам. Ее возможности позволяют в период сна оптимизировать приспособление организма к окружающей среде и отчасти определяют стрессоустойчивость в целом. Особенностью этой системы является то, что она активно работает в течение всего времени сна, даже при отсутствии действия стрессора.
Стрессовая реакция начинается в бодрствовании и продолжается во время всего ночного сна, а при длительном воздействии стрессора — в течение нескольких циклов сон–бодрствование. Сила и направленность стресса в период бодрствования определяется сочетанием как силы стрессора, так и индивидуальных особенностей человека (биологических и психологических факторов). Неспецифическое проявление стресса характеризуется усилением деятельности восходящих активирующих систем головного мозга и проявляется в увеличении представленности бодрствования в период сна и нарушении стабильности в поддержании функциональных состояний сна. Разнообразные специфические изменения сна зависят от типа воздействия и исходной резистентности организма. Данные изменения можно обнаружить не только на интрастрессорном, но и пострессорном этапе (спустя несколько дней после окончания стресса), что может служить причиной развития инсомнии в будущем. При этом возникает «порочный круг», когда стресс провоцирует бессонницу, а бессонница еще больше усиливает стресс.
При кратковременном воздействии стресса развивается эпизодическая инсомния (продолжительность до одной недели). Так, Г. В. Ковровым с соавт. (2011) проведено исследование по изучению основных тенденций изменений структуры сна под влиянием экспериментальных условий кратковременной «изоляции» (психоэмоциональный стресс). Так, в условиях эксперимента произошло изменение базового цикла сон–бодрствование по сравнению с исходным состоянием (основные изменения заключались в том, что испытуемые стали поздно ложиться спать (в 1 час 15 мин), время засыпания было увеличено и составило 16,2 минуты (при норме 10 минут), стали появляться длительные ночные пробуждения (за ночь 1 раз с последующим засыпанием за 22,9 мин)). Проведенная дополнительно полисомнография подтвердила наличие отклонений в структуре сна, которые не носили постоянный характер, а отмечались эпизодически.
Ведущим фактором хронификации инсомнии является персистирование стресса. Персистированию стресса с последующим развитием ряда заболеваний могут способствовать:
- безысходность или неопределенность ситуации, к которой трудно приспособиться;
- высокая интенсивность или продолжительность стресс-реакции, завершающейся истощением адаптивных резервов;
- личностные или биологические особенности, определяющие слабость антистрессорной защиты;
- использование для защиты от стресса опасных для здоровья и жизни приемов.
Известно, что ночная работа негативно влияет на физическое здоровье человека. Отрицательные последствия ночных смен для организма вызваны тем, что в генах человека заложена программа, согласно которой он должен бодрствовать днем и спать ночью. Так, например, исследования, проводимые университетом Чикаго, показали, что нарушение сна влияет на повышение сахара в крови, что может вызвать сахарный диабет. Кроме того, в ходе ряда исследований выяснилось, что у человека, длительно работающего по ночам, в крови понижается уровень серотонина, вследствие чего возрастает риск развития депрессии и тревоги, которые сами являются основной причиной развития хронической инсомнии (длительностью более трех недель).
Депрессия (от лат. подавление) характеризуется патологически сниженным настроением (гипотимией) с негативной, пессимистической оценкой самого себя, своего положения в окружающей действительности и своего будущего. Депрессия («психический насморк») встречается в 2,5–5% случаев. Однако в настоящее время отмечается тенденция к росту данной патологии. Так, по данным ВОЗ, к 2020 году депрессия займет второе место среди причин инвалидности (15% вклада) после ишемической болезни сердца. Недаром 20 лет назад было предсказано наступление «века меланхолии».
Депрессивные расстройства в 1,5 раза чаще выявляются среди женщин, чем среди мужчин (средний возраст от 30 до 40 лет). Распространенность депрессии увеличивается с возрастом (в среднем в 1,2–1,4 раза каждые 10 лет). Для депрессии характерно рецидивирующее течение. Так, более чем в 85% случаев наблюдаются повторные депрессии (в среднем 3 эпизода длительностью 2,5 месяца), а в 10% их число достигает 10 и более [8].

Рис. 1. Ван Гог. Автопортрет
Основным диагностическим симптомом депрессии является сниженное настроение на протяжении двух недель и более. Помимо подавленного настроения у пациентов с депрессией в 4–6 раз повышается риск осложнений и летального исхода при тяжелых соматических заболеваниях, опасность неадекватного поведения в болезни (передозировка или, наоборот, резкая отмена лекарств (некомплаентность)), а также снижаются адаптационные возможности пациента и его «качество жизни» (18,1–52,3% вклада).
В настоящее время депрессию сравнивают с «айсбергом» (E. Wullf, 1978). Лишь 20% депрессивных расстройств имеют выраженные формы (вершина айсберга), распознавание которых для психиатра не представляет особого труда. Однако большинство депрессий («стертые формы») помещаются в более глубоких зонах «айсберга». При этом количество больных, которые никогда не консультировались у врача, неизвестно. Вследствие этого при депрессии наблюдается высокий риск самоубийств. В этом отношении весьма интересно творчество голландского художника Ван Гога, страдавшего депрессией (рис. 1).
Одна из причин того, почему Ван Гог отрезал себе ухо, — неразделенная любовь художника к проститутке. Пытаясь унять душевную боль, Ван Гог пристрастился к «мутному ядовитому напитку» — абсенту. Считалось, что он стимулирует творческий процесс. Однако после постоянного употребления абсента развивается так называемый синдром абсентизма, проявляющийся в виде бессонницы, галлюцинаций, судорог из-за сильного галлюциногенного вещества, содержащегося в напитке. Возможно, именно из-за пристрастия к абсенту в картинах Ван Гога так много желтого цвета (рис. 2). Вследствие передозировки абсента человек начинает все видеть в желтых тонах.

Рис. 2. Ван Гог. Звездная ночь
Расстройства сна — облигатный признак депрессии [1]. Нарушение медиации серотонина и мелатонина, с одной стороны, играет важнейшую роль в развитии депрессии, а с другой — имеет большое значение в организации сна.
Особенности расстройств сна при депрессии:
- нарушения сна достигают 100% случаев (проявляются в виде инсомнии и инверсии цикла сон–бодрствование);
- могут предшествовать появлению собственно аффективных нарушений;
- могут быть единственным симптомом депрессии;
- сохраняются после исчезновения клинических признаков депрессивных состояний [5].
Именно последние годы жизни Ван Гог страдал бессонницей. Он стал работать ночами, «внутренние штормы» его души выливались и на полотна (рис. 3). Художник пребывал «на грани», он был наполнен отчаянием, и одна из его попыток самоубийства завершилась драматично.

Рис. 3. Ван Гог. Звездная ночь над Роной
При депрессии чаще всего встречаются постсомнические расстройства сна в виде чувство «разбитости» после ночи и неимперативной дневной сонливости. Нередко при депрессии соотношение между субъективными оценками сна и его объективными характеристиками неоднозначно. Так, больные предъявляют жалобы на полное отсутствие сна в течение многих ночей. Однако при объективном полисомнографическом исследовании сон не только присутствует, но его продолжительность превышает 5 часов (иногда достигая 8 часов) (искаженное восприятие сна, или «агнозия сна»).
В 70% случаев депрессия сопровождается тревогой (коморбидность). Тревога — эмоциональное переживание дискомфорта от неопределенности перспективы. По образному выражению Е. Г. Старостиной, «если при депрессии нет будущего, то при тревоге — оно есть, но пугает своей неопределенностью». Тревожные расстройства встречаются в 9% случаев. При этом средний возраст начала заболевания составляет 25–27 лет.
Тревога включает в себя два компонента: осознание физиологических ощущений (сердцебиение, потливость, тошнота и др.) и осознание самого факта тревоги. По мнению некоторых исследователей, тревога представляет собой комбинацию из нескольких эмоций — страха, печали, стыда и чувства вины. Несмотря на различную клиническую картину, депрессия и тревога имеют перекрестные симптомы и, в первую очередь, нарушения сна.

Рис. 4. Эдвард Мунк. Тревога
При тревожных расстройствах нарушения сна выявляются в 44–81% случаев. В 68% они возникают одновременно с развитием тревоги, а в 15% — вслед за началом тревожного расстройства. При тревоге чаще выявляются пресомнические расстройства в виде трудности начала сна (процесс засыпания может затягиваться до двух часов и более) и формирования патологических «ритуалов отхода ко сну», «боязни постели» и «страха ненаступления сна».
Известный норвежский художник Эдвард Мунк, страдавший тревожными расстройствами, писал: «С момента моего рождения ангелы тревоги, беспокойства и смерти были всегда рядом. Часто я просыпался ночью, оглядывал комнату и спрашивал себя, не в аду ли я?» Главная тема творчества Эдварда Мунка — внутренний мир, полный боли и потерь (рис. 4).
В некоторых случаях тревога выступает в качестве продромального признака депрессии. Так, N. Breslau с соавт. (1994) обнаружили у детей и подростков выраженную тревогу, к которой в зрелом возрасте присоединялась депрессия.
Лечение нарушений сна, вызванных стрессом, предусматривает, в первую очередь, нелекарственные методы лечения (соблюдение гигиены сна):
- ложиться спать и вставать в одно и то же время;
- исключить дневной сон, особенно во второй половине дня;
- не употреблять на ночь чай или кофе;
- уменьшить стрессовые ситуации, умственную нагрузку, особенно в вечернее время;
- организовать физическую нагрузку в вечернее время, но не позднее, чем за три часа до сна;
- регулярно использовать водные процедуры перед сном [4].
В том случае, если нелекарственная терапия не приносит должного эффекта (особенно при хронической инсомнии), применяют медикаментозное лечение [7, 9]. При этом необходимо назначать короткие курсы (не более 3–4 недель) гипнотиков в сочетании с адаптогенами. В настоящее время применяют три поколения гипнотиков: производное этаноламина (донормил), бензодиазепины (например, феназепам) и небензодиазепиновые гипнотики (производное циклопирролонов (Имован) и имидазопиридина (Ивадал)). При этом выбор препарата определяется механизмом его действия и наличием побочных неблагоприятных эффектов.
В настоящее время в качестве снотворного средства широко применяют производное этаноламина — Донормил (блокатор гистаминовых Н1-рецепторов). Особенностью действия Донормила (по сравнению с традиционными гипнотиками) является отсутствие прямого влияния на сомногенные структуры, его воздействие осуществляется на уровне систем бодрствования путем угнетения их активности [2, 6]. Кроме того, при применении Донормила не выявлено признаков апноэ во сне, синдрома отмены и влияния на память и другие когнитивные функции [2, 4].
Целью настоящего исследования, проведенного на базе воронежского городского Центра реабилитации больных, перенесших инсульт, явилась оценка эффективности применения Донормила в сочетании с Адаптолом (адаптоген из группы небензодиазепиновых транквилизаторов) при нарушении сна у пациентов с выраженной тревогой.
В исследовании приняли участие 20 человек в возрасте 34,9 ± 4,8 года с нарушением сна (длительностью более трех недель) на фоне тревожных расстройств. До и после лечения степень выраженности тревоги оценивалась по шкале Спилбергера. Количественная оценка сна проводилась с использованием стандартной анкеты субъективной оценки сна, разработанной в сомнологическом центре МЗ РФ. Как показали результаты тестирования, по шкале Спилбергера степень выраженности тревоги составила: реактивная тревога 44,8 ± 1,7 балла, личностная тревога 47,4 ± 1,6 балла. Одновременно отмечались выраженные расстройства сна. Так, согласно анкете субъективной характеристики сна, общий балл составил 16,2 ± 0,6.
В последующем все пациенты, находившиеся под наблюдением, были разделены на основную (11 человек) и контрольную (9 человек) группы. Пациенты основной группы получали 15 мг Донормила на ночь в сочетании с 1000 мг Адаптола (500 мг 2 раза в день), пациенты же контрольной группы — лишь один Адаптол. Повторное тестирование проводилось через 14 и 21 день (табл.).
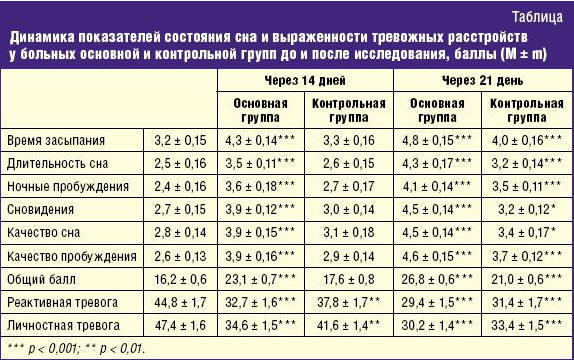
Как видно из таблицы, комплексное применение Донормила и Адаптола способствовало улучшению показателей сна у больных основной группы на 30% (p < 0,001) с одновременным уменьшением выраженности тревожных расстройств на 27% (p < 0,001) уже к концу 2-й недели лечения. В то время как в контрольной группе за данный временной интервал отмечалось лишь уменьшение степени тревоги на 16% (p < 0,01).
Повторное исследование через три недели показало, что в основной группе сон полностью восстановился у больных (общий балл по шкале субъективной характеристики сна составил 26,8 ± 0,6 (p < 0,001)) на фоне редукции тревоги (реактивная тревога 29,4 ± 1,5 балла, личностная тревога — 30,2 ± 1,4 балла (p < 0,001)). Одновременно и в контрольной группе отмечалось исчезновение симптомов тревоги (реактивная тревога 31,4 ± 1,7 балла, личностная тревога — 33,4 ± 1,5 балла (p < 0,001)) с улучшением показателей сна (общий балл по шкале субъективной характеристики сна составил 21,0 ± 0,6 (p < 0,001)), но не достигших значений основной группы (p < 0,001).
Таким образом, стресс является ведущей причиной нарушения сна. При персистировании стресса возможно развитие депрессии и тревоги, что способствует дальнейшей хронизации инсомнии. Комплексное применение Донормила с адаптогеном способствует редукции последствий стресса с одновременным восстановлением нарушенной структуры сна.
Литература
- Асанов А. О. Нарушения сна при различных типах депрессии // Доктор Ру. 2007, № 5, с. 34–38.
- Левин Я. И. Доксиламин (Донормил) в лечении инсомнии // Русский медицинский журнал. 2006, т. 14, № 9, с. 704–709.
- Левин Я. И. Инсомния: современные и диагностические подходы. М.: Медпрактика, 2005. 115 с.
- Левин Я. И. Сон, инсомния и принципы ее лечения. М., 2010. 42 с.
- Маркин С. П. Современный взгляд на проблему сна. Методические рекомендации. М., 2010. 46 с.
- Markin S. P. Doxylamin and post-stroke sleep disturbances // European journal of Neurology. 2008, vol. 15, sup. 3, p. 209.
- Рачин А. П. Терапия расстройств сна: классификационный и аналитический подходы // Справочник поликлинического врача. 2007, № 6, с. 64–69.
- Смулевич А. Б. Депрессии при соматических заболеваниях. М.: Медицинское информационное агентство, 2003. 432 с.
- Соколова Л. П., Кислый Н. Д. Нарушения сна у пожилых: особенности терапии // Consilium medicum. 2007, т. 9, № 2, с. 133–137.
Статья опубликована в журнале Лечащий Врач

Комментариев нет:
Отправить комментарий