Онихомикозы
Е. И. Касихина, кандидат медицинских наук, доцент
А. Б. Яковлев, кандидат медицинских наук, доцент
ГБОУ ДПО РМАПО Минздравсоцразвития России, Москва
А. Б. Яковлев, кандидат медицинских наук, доцент
ГБОУ ДПО РМАПО Минздравсоцразвития России, Москва
Онихомикоз (греч. onyx, onychos — ноготь, mykes — гриб) — инфекционное поражение ногтевой пластинки, вызываемое патогенными или условно-патогенными грибами [1, 3, 8].
Этиология онихомикозов стоп (по данным зарубежной литературы) [11, 16]:
1) дерматомицеты рода Trichophyton — 76,9–91,3%;
2) Candida albicans — 0,7–8,3%;
3) плесени недерматомицетные — 8–14% (Scopulariopsis, Scytalidium, Acremonium, Fusarium);
4) прочие — 0,5%.
2) Candida albicans — 0,7–8,3%;
3) плесени недерматомицетные — 8–14% (Scopulariopsis, Scytalidium, Acremonium, Fusarium);
4) прочие — 0,5%.
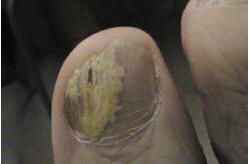
Рис. 1. Дистально-латеральный нормотрофический онихомикоз
Этиология онихомикозов кистей:
1) дерматомицеты — 36,4%;
2) Candida spp. — 44,5%;
3) плесени — 16,5%;
4) прочие — 0,4%.
2) Candida spp. — 44,5%;
3) плесени — 16,5%;
4) прочие — 0,4%.
Частота ассоциаций возбудителей онихомикоза стоп [11, 16]:
1) два вида дерматомицетов — 38,1%;
2) дерматомицет + дрожжи — 13,5%;
3) дерматомицет + плесень — 12,3%;
4) дрожжи + плесень — 11,2%;
5) сочетание трех и более видов грибов — 8–10%.
2) дерматомицет + дрожжи — 13,5%;
3) дерматомицет + плесень — 12,3%;
4) дрожжи + плесень — 11,2%;
5) сочетание трех и более видов грибов — 8–10%.
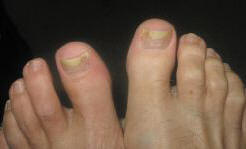
Рис. 2. Онихолизис при нормотрофическом типе поражения
Поражение ногтя одним видом гриба встречается в 75% случаев, двумя видами — в 15,8%, тремя видами — в 8,6%.
Клинически онихомикоз представлен следующими типами поражений, которые являются также и стадиями процесса [1, 3, 8]:
1) краевое поражение — самая ранняя стадия микоза при экзогенном заражении, когда имеются едва заметные поражения ногтей в области свободного края в виде узких желто-серых полосок и отдельных узур;
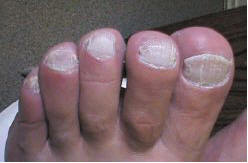
Рис. 3. Нормотрофический онихомикоз и тотальная лейконихия
2) нормотрофический тип (рис. 1, 3) — представляется в виде полос и «секторов» поражения ногтевых пластинок без их утолщения и подногтевого гиперкератоза, с выраженной ломкостью, желто-серым цветом, иногда с онихолизисом, серозным отделяемым из-под ногтя. При поражении ногтя со свободного края говорят о дистальной форме поражения, при локализации в боковых отделах ногтевой пластинки — о латеральной;
3) гипертрофический тип (рис. 5) — возникает при длительном существовании нелеченного или плохо леченного онихомикоза; гипертрофируется в начале не сама ногтевая пластинка, а развивается подногтевой гиперкератоз (онихауксис); утолщение самого ногтя свидетельствует о многолетнем течении онихомикоза. В таких случаях утолщение ногтя может сохраняться еще в течение 1,5–2 лет после завершения полноценного лечения, элиминации грибов и разрешения подногтевого гиперкератоза; в пределах этого типа поражения мы можем наблюдать варианты: а) дистальный, с локализацией гиперкератоза только под свободным краем, б) латеральный, когда гиперкератоз распределяется по бокам ногтевого ложа, приводя к сильной деформации ногтевой пластинки, в) тотальный, с равномерным распределением роговых масс по всему ложу;
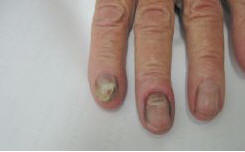
Рис. 4. Онихомикоз различной этиологии у одной больной: на одном пальце недерматомицетный (белая поверхностная форма), на другом — проксимальный кандидозный с паронихией
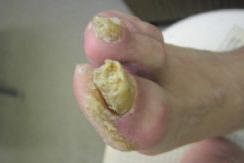
Рис. 5. Гипертрофический онихомикоз
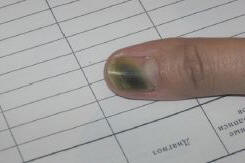
Рис. 6. Псевдомонадная онихия
4) белая поверхностная форма с ее проксимальным, дистальным и смешанным вариантами — является свидетельством быстрого прогрессирования онихомикоза; она может появиться и после относительно успешного лечения онихомикоза системными препаратами, когда эффект в целом был получен, но курсовая доза антимикотика оказалась недостаточной. Кроме этого, белая поверхностная форма встречается при поражении ногтей грибами Trichophyton mentagrophytes var. interdigitale, недерматомицетными плесенями родов Fusarium, Acremonium (рис. 3, 8);
5) по-видимому, целесообразно выделять так называемый проксимально-деформирующий тип поражения ногтя, который часто наблюдается при кандидозной онихии: это поражение характеризуется волнообразной деформацией ногтевой пластинки, иногда по типу «стиральной доски»; при этом цвет ногтя на ранних стадиях почти не меняется (рис. 4);
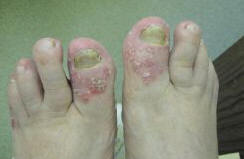
Рис. 7. Онихомикоз у больной псориазом
6) онихолитический тип поражения ногтя, вероятно, не следует выделять в самостоятельный, так как онихолизис, как симптом, может наблюдаться и при нормотрофическом, и при гипертрофическом типе поражения;
7) выделение атрофического типа онихомикоза, по-видимому, наиболее дискутабельно. А. М. Ариевич (1976) под атрофией ногтя понимал именно онихолизис [1]. Но, как мы уже отметили, этот симптом может наблюдаться и при других типах поражения ногтя и его аппарата (рис. 2). Под атрофией эпидермиса гистологи всегда понимали истончение его слоев. На фоне такого процесса на коже, например, уменьшаются в количестве и истончаются волосы (другой придаток кожи).
Атрофия и онихолизис — не являются синонимами. Вероятно, под атрофическим типом поражения ногтя следует понимать его истончение и нарушение роста. По изначальной причине, вызывающей атрофию, такое поражение следует разделить на две категории: 1) вторично-атрофический тип изменения ногтевой пластинки, возникающий в результате частых и длительных механических чисток ногтя (то есть как следствие желания больного избавиться от гриба); 2) первично-атрофический тип, возникающий непосредственно как проявление грибкового поражения — по нашему мнению, встречается редко.
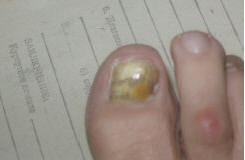
Рис. 8. Недерматомицетный онихомикоз, белая поверхностная форма
Ногтевые пластины у детей, как правило, изменяются вторично на фоне течения микотического процесса на коже стоп или кистей. Поражение ногтей протекает по нормотрофическому и атрофическому типам [14]. При нормотрофическом типе, то есть при нормальной толщине и конфигурации, ногти приобретают вид дистрофических. Они теряют свой обычный розовый цвет и блеск, становятся тусклыми, исчерченными, беловато-желтыми. На поверхности ногтей может появиться муковидное шелушение, более заметное вблизи луночки ногтя. При инфекции Trichophyton mentagrophytes var. interdigitale возможно поражение по типу микотической лейконихии: первоначально появляются точечные опалово-белые пятна, которые, постепенно сливаясь, могут захватывать всю площадь ногтя. Среди детей частота встречаемости онихомикозов дерматомицетной этиологии составляет не более 15% [8, 13].
В других случаях ногти изменяются по атрофическому, чаще онихолитическому, типу. При этом дистальные части ногтей отделяются от ногтевого ложа с одного или обоих боковых краев и укорачиваются в дистально-проксимальном направлении, так как ломаются или стачиваются. При отделении ногтевой пластинки с одного или обоих боковых краев ногти приобретают клювовидную или конусовидную форму. Редкой формой дистально-латерального микоза является бороздчатое поражение ногтевой пластинки. В этих случаях в толще ногтя, начиная от бокового края, появляются поперечные желтовато-коричневые борозды, доходящие до середины ногтя или другого края. Борозды представляют своеобразные «туннели», прокладываемые дерматофитами в толще ногтя. В отличие от взрослых у детей редко встречается гипертрофический и проксимальный типы поражения ногтей.
При длительном отсутствии лечения онихомикоза стоп повышается вероятность поражения кожи и ногтей кистей, а также генерализации грибковой инфекции, когда процесс распространяется на кожу туловища, крупных складок, ягодиц, конечностей, шеи, лица. Этому способствуют сопутствующая органная патология, сахарный диабет, другие эндокринные нарушения (патология щитовидной железы) и т. д. [5].
Диагностика онихомикоза
Клинический диагноз микоза ногтей, как любое инфекционное заболевание, должен быть подтвержден обнаружением возбудителя в очаге поражения.
Первым этапом исследования является метод микроскопии патологического материала после его просветления щелочью (чаще это 10% КОН или NaOH). С помощью этой методики можно сделать заключение о наличии или отсутствии гриба. Квалифицированный лаборант может также различить в препарате дерматомицет, дрожжевой и дрожжеподобный гриб, недерматомицетную плесень. Взятие материала для подтверждения онихомикоза следует осуществлять из трех областей: поверхность ногтя, область гипонихия и подногтевая зона (со стороны свободного края), сама ногтевая пластинка [6, 11].
Существуют различные лабораторные модификации КОН-теста, позволяющие «читать препарат» после экспозиции в щелочи в течение от 15 минут (роговые чешуйки) до 24 часов (фрагменты ногтя).
Обнаружение в препарате дерматомицета или дрожжеподобного гриба при наличии соответствующей клинической картины можно считать подтверждением диагноза онихомикоза. Обнаружение недерматомицетной плесени (чаще это роды грибов Acremonium, Scytalidium, Scopulariopsis, Fusarium и проч.) еще не является подтверждением диагноза недерматомицетного онихомикоза из-за высокой вероятности загрязнения препарата [6, 11]. При подозрении на недерматомицетный микоз ногтей следует выполнить повторное взятие материала и посев. Получение при повторных микроскопиях сходной микроскопической картины может служить подтверждением, что именно обнаруженный микромицет является возбудителем.
Посев позволит идентифицировать микромицет до биологического вида. Однако чувствительность культуральной диагностики (посева) в целом невелика и составляет от 38% до 50%. Кроме того, недостатком метода является долгое ожидание результата: колония гриба обычно растет 7–10 дней.
Критерии постановки диагноза недерматомицетного онихомикоза (без повторных заборов материала) [9–11]:
- Есть гифы при прямой микроскопии.
- Нет роста дерматомицета.
- Рост одного и того же микромицета в 5 из 20 фрагментов ногтя.
Контаминация или инфекция (Ю. В. Сергеев, 2008):
1) Аэрогенная контаминация в лаборатории:
- следует знать перечень аэрогенных контаминантов;
- характерен повсеместный рост или рост, не приуроченный к месту инокуляции.
2) Контаминация материала — источниками могут быть:
- споры грибов, случайно попадающие под ногти;
- коменсалы кожи человека;
- виды грибов, сапрофитирующие на коже обуви.
3) Вторичная инфекция или сапрофитирование:
- заселение уже поврежденного ногтя видами, не способными к самостоятельной его инвазии;
- различить первичное и вторичное инфицирование ногтей на современном уровне знаний не представляется возможным.
4) Первичная инфекция: включает все случаи недерматомицетного микоза, в отсутствие дерматомицетов обнаруживаются Scytalidium spp., Onychocola canadensis. Те же грибы являются и контаминантами материала или культур.
С начала XXI века происходит внедрение в практику полимеразной цепной реакции — молекулярно-генетического метода, позволяющего быстро, в течение 24 часов, установить вид обнаруженного микромицета [9].
Дифференциальный диагноз
Чаще всего возбудителем онихомикоза на Евроазиатском континенте является Trichophyton rubrum (до 80% случаев). Микоз, вызванный этим грибом (рубромикоз), следует дифференцировать от других эпидермо-дермальных микозов, в первую очередь от так называемой эпидермофитии стоп, вызванной грибом Trichophyton mentagrophytes var. interdigitale (чаще дает белую поверхностную форму), трихофитии ногтей (всегда с поражением гладкой или волосистой кожи), кандидозной онихии (почти исключительно на руках, по проксимальному типу, с деформацией без гипертрофии). Онихобактериоз бывает чаще представлен псевдомонадной онихией, вызываемой синегнойной палочкой (Pseudomonas aeruginosa), иногда в комбинации с протеем (рис. 6): пораженный сектор ногтя отстает от ложа (онихолизис), становится ярко-зеленого цвета (примесь черного оттенка свидетельствует о присоединении протея) [2, 3].
В ряде случаев сложно бывает отдифференцировать онихомикоз от ониходистрофии неинфекционной этиологии (псориаз, особенно пустулезный, красный плоский лишай, акродерматит энтеропатический и др.). Поражение ногтя, возникшее однажды на фоне какого-либо хронического дерматоза, например псориаза, в дальнейшем часто осложняется вторичным присоединением микотической инфекции (рис. 7). При этом недерматомицетные возбудители — плесневые и дрожжеподобные — обнаруживаются чаще, чем в среднем по популяции [2, 3, 11].
У детей наиболее полиморфным по клинической картине является микоз стоп, вызванный красным трихофитоном. В практике чаще наблюдаются сквамозно-кератотическая или дисгидротическая формы микозов стоп. Инфекция Tr. rubrum также способствует возникновению подошвенных бородавок, которые у таких детей регистрируются в 4 раза чаще, чем в популяции [13]. Онихомикоз у ребенка в большинстве случаев сопровождается активным процессом и на коже стоп [15].
Лечение
При лечении нормотрофического типа поражение ногтей с применением системной терапии глубоких косметических чисток ногтя обычно не требуется, и в ряде случаев можно ограничиться однократной глубокой подрезкой.
При гипертрофическом типе поражения косметические чистки ногтей обязательны, и их проведением должен заниматься специально обученный медицинский работник. Чистка выполняется после предварительного наложения на пораженный ноготь специальной мази с 40% мочевиной с целью размягчения ногтевой пластинки. В аптеках имеются и официнальные мази, рассчитанные на применение больным самостоятельно. В некоторых аптеках можно еще заказать и магистральную пропись лекарственного средства [4]:
Rp.: Urae 35,0;
Ac. salicylici 3,0;
Ol. Ricini 10,0;
Cerae albae 7,0;
But. Cacao 10,0;
Lanolini 20,0;
Vaselini 15,0;
M.D.S.: Мочевинный пластырь 35%.
Ac. salicylici 3,0;
Ol. Ricini 10,0;
Cerae albae 7,0;
But. Cacao 10,0;
Lanolini 20,0;
Vaselini 15,0;
M.D.S.: Мочевинный пластырь 35%.
После удаления таким способом пораженной ногтевой пластики и подногтевого гиперкератоза проводятся смазывания ногтевых лож йодно-уксусным раствором (см. пропись ниже), растворами Нитрофунгина, Сангвиритрина, нафтифина, бифоназола [7]:
Rp.: Jodi puri 1,5;
Sol. Ac. acetici 40% — 20 ml;
Sp. vini 96%;
Sol. Dimexidi 90% ana 10 ml;
Glycerini 8,5;
M.D.S.: Для ногтевых лож.
Sol. Ac. acetici 40% — 20 ml;
Sp. vini 96%;
Sol. Dimexidi 90% ana 10 ml;
Glycerini 8,5;
M.D.S.: Для ногтевых лож.
Эти прописи следует комбинировать с одним из современных противогрибковых кремов, до отрастания нового ногтя.
Для лечения онихомикоза можно применять и специальные лаки. Однако при назначении монотерапии лаком аморолфина или циклопироксоламина необходимо учитывать следующие условия: 1) давность заболевания не превышает 1 год; 2) отсутствует гипертрофический тип поражения; 3) площадь поражения ногтя не превышает 1/3. Лак аморолфина наносят на поверхность пораженного ногтя в течение первого месяца 2 раза в неделю, а со второго месяца — 1 раз в неделю. Лак циклопироксоламина наносят на ноготь постоянно 2–3 раза в неделю. Продолжительность лечения лаком составляет от 4 до 6 месяцев [5, 7].
Если у больного имеются в наличии все перечисленные признаки, наружное лечение следует сочетать с системной терапией, применением антимикотика внутрь [7].
Препараты тербинафина в таблетках по 250 мг/сут принимают по непрерывной методике: ежедневно, в одно и то же время дня, чаще после еды, хотя в данном случае последнее не столь существенно. Продолжительность приема тербинафина составляет от 84 до 120 дней. Тербинафин показан для лечения дерматомицетного онихомикоза. Тербинафин разрешен к применению с 2-летнего возраста [7, 15].
Препараты итраконазола применяют по схеме «пульс-терапии»: по 200 мг (2 капсулы) 2 раза в сутки, с интервалом 12 часов, строго после еды, запивая кислым соком для повышения биодоступности. Продолжительность каждого такого цикла — 7 дней. Затем делается перерыв на 21 день, после чего такой же 7-дневный цикл повторяют. Обычно для лечения изолированного онихомикоза кистей требуется 2–3 цикла, стоп — 4–5 циклов. Препараты итраконазола показаны в первую очередь для лечения недерматомицетного или дрожжевого онихомикоза.
Для лечения изолированного кандидозного онихомикоза кистей можно применять препараты флуконазола: капсулы по 150 мг принимают 1–2 раза в неделю в течение 6–8 недель.
С системной терапией онихомикоза хорошо сочетаются лаки. В этом случае их назначают после получения больным 2/3 курсовой дозы системного антимикотика, на отрастающую ногтевую пластинку.
После окончательного отрастания ногтевой пластинки нередко остаются проявления ониходистрофии разной степени выраженности. Чаще всего наблюдаются склеронихия, онихомаляция, дистрофия по типу реек крыши, тотальная лейконихия. Продолжительность существования такой ониходистрофии различна, но, как правило, составляет не менее 1–1,5 лет. При давности заболевания свыше 5 лет и массивном подногтевом гиперкератозе ониходистрофия может оказаться стойкой.
Контроль излеченности в отношении микотического процесса осуществляется в течение 1 года после завершения системной терапии. Микроскопическое исследование на грибы следует проводить не реже 1 раза в 3 месяца, а в течение 2–3 месяцев непосредственно после завершения системной терапии — ежемесячно. Если через 12 недель после завершения системной терапии грибы продолжают обнаруживаться при микроскопии, то велика вероятность неуспеха лечения [7, 12]. В этом случае больного следует готовить на повторный курс системной терапии. Этот курс следует провести не ранее чем через 5–6 месяцев после основного. Таким образом, через 3 месяца после окончания курса системной терапии мы оцениваем вероятность неуспеха, продолжаем лечение наружными средствами еще 2 месяца, в течение которых больной повторно обследуется, как перед основным курсом системной терапии (общие анализы крови и мочи, биохимическое исследование, УЗИ органов брюшной полости и почек). По истечении этих двух месяцев снова осуществляется клинико-лабораторный контроль излеченности.
При обнаружении мицелия патогенных грибов и наличии соответствующей клинической симптоматики принимается решение о повторном курсе системной терапии. Дозы лекарственного препарата и продолжительность повторного курса не отличаются от таковых при основном. Мы рекомендуем применять для повторных курсов лечения препараты другой химической группы, если основной курс проводился препаратами тербинафина, то для повторного курса следует использовать препараты итраконазола и т. д.
Помимо явлений ониходистрофии нередко наблюдается так называемый синдром «занозы». На ногтевой пластинке появляются красноватые или коричневатые продольные бороздки, которые на самом деле являются сосудами гребешков ногтевого ложа. В целом этот синдром является проявлением микроангиопатии и возникает при наличии у больного сопутствующей соматической патологии (заболевание щитовидной железы, сахарный диабет, синдром Рейно), а также если больной получает препараты по поводу ишемической болезни сердца или гипертонической болезни (атенолол, эналаприл, нифедипин (и другие блокаторы кальциевых каналов), изосорбида динитрат).
Появление синдрома «занозы» является показанием для проведения исследования протромбинового времени, времени свертывания крови по Сухареву, тромбоцитов в периферической крови. Из лекарственных препаратов таким больным показаны Тромбо АСС и Трентал (пентоксифилин).
Несколько слов о назначении так называемых гепатопротекторов (Карсил, Эссенциале и др.). Их назначение лучше осуществлять либо до планируемого курса системных антимикотиков, либо после. Нет единого мнения по поводу назначения гепатопротектора одновременно с системным антимикотиком, и целесообразность такой комбинации признается не всеми, так как, по мнению ряда гастроэнтерологов, приводит к излишней полипрагмазии и дополнительной нагрузке на печень.
Свои особенности имеются в подходах к лечению онихомикозов у маленьких пациентов. У детей до трех лет предпочтительно наружное лечение онихомикоза топическими антимикотиками (изоконазол, клотримазол, эконазол, разрешенными к применению у детей с первых месяцев жизни). Детям до года противопоказано применение препаратов йода, так как повышение в плазме уровня йодидов приводит к дисфункции щитовидной железы [15]. Применение лаков для ногтей, содержащих 8% циклопирокс и 5% аморолфин, рекомендуется с 12 лет. Использование лаков у детей младшего возраста возможно только по строгим показаниям [12].
С 2-летнего возраста для лечения торпидного процесса, вызванного дерматофитами, рекомендуется системное применение препаратов тербинафина. Суточная доза назначается с учетом массы ребенка и дается в 2 приема в связи с более быстрым метаболизмом препарата, чем у взрослых. Тербинафин не оказывает отрицательного влияния на эндокринные органы, а также не влияет на хемотаксис, фагоцитоз и метаболическую активность лейкоцитов. У подростков (с 12 лет) возможно системное применение итраконазола. Если микозы стоп возникают на фоне сухости кожи при атопии, ихтиозе и других состояниях, целесообразно применение препаратов ретинола в возрастных дозировках трехнедельными курсами.

Комментариев нет:
Отправить комментарий